Insémination artificielle (IAC)
C’est la méthode la plus ancienne, elle bénéficie de progrès récent grâce à la recherche en fécondation in vitro.
Elle consiste à déposer des spermatozoïdes à l’intérieur des voies génitales féminines à condition que l’une des deux trompes, au moins, soit perméable.
Elle consiste à déposer des spermatozoïdes à l’intérieur des voies génitales féminines à condition que l’une des deux trompes, au moins, soit perméable.
L’insémination artificielle se pratique à un moment approprié du cycle. Si le cycle est spontané, on détermine le moment de l’ovulation par le pic de LH. Lorsque le cycle est stimulé, l’ovulation est déterminée par l’injection intramusculaire de l’hormone HCG. La stimulation de l’ovulation a pour but de créer un recrutement mono ou pluri- folliculaires au niveau des ovaires dans l’espoir de recueillir entre 1et 3 ovocytes en moyenne. En temps normal, une femme produit un seule ovocyte par cycle. L’insémination est faite entre 24 et 48heures après le pic de LH ou après le déclenchement par l’hormone HCG. Du point de vue juridique, l’insémination artificielle nécessite une demande et un consentement du couple.
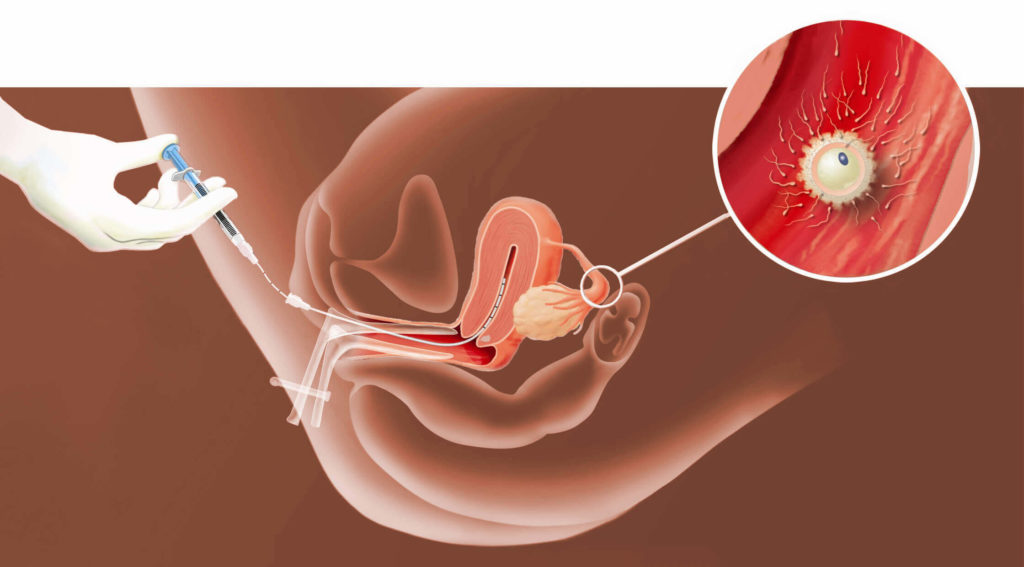
L’insémination artificielle du couple (ou IAC) est réalisée avec le sperme frais ou congelé du conjoint. Deux cas de figure sont à envisager :
- – L’insémination intra- cervicale (ou IIC) : le sperme est déposé dans le col de l’utérus. La glaire cervicale sélectionne et filtre les spermatozoïdes qui doivent migrer spontanément vers l’intérieure de la cavité utérine, puis vers les trompes.
- – L’insémination intra- utérine (ou IIU) après une préparation préalable du sperme par sélection, les « bons »spermatozoïdes sont déposée dans la cavité utérine, d’où ils gagnent rapidement les trompes.
C’est la survenue ou non des règles et un test de grossesse qui indique si l’insémination est réussie.
Fécondation in vitro (FIV)
Cette technique, pratiquée depuis 1982, consiste à mettre en présence des spermatozoïdes et des ovocytes, non pas dans la trompe qui ne peut pas assumer sa fécondation, mais en dehors des génitales féminines, dans un milieu de culture favorable à leurs survie. Cette méthode se réalise dans un tube à essai dans une éprouvette d’où le non de « bébé éprouvette ».
Cette méthode n’est pratiquée que sur demande et consentement du couple. L’objectif est d’obtenir une fécondation et un développement d’embryons en dehors de l’organisme d’où le terme in vitro. Elle est destinée aux femmes dont les trompes sont bouchées et permet une observation directe de l’obtention d’une fécondation ou en cas d’échec d’autres méthodes notamment 4 à 6 insémination artificielles ou d’emblée chez des femmes au-delà de 38 ans. Plusieurs étapes sont nécessaires à la bonne conduite.
La maturation folliculaire
La réussite dépend de la qualité et du nombre d’ovocytes recueillis. Pour favoriser le développement des follicules ovariens et obtenir plusieurs ovocytes, la plupart des équipes ont préalablement recours à la stimulation ovarienne par traitement hormonal. Avant de les stimuler, les ovaires sont mis au repos, pour mieux les faire réagir.
Cela ressemble à une ménopause artificielle provoquant parfois les mêmes symptômes désagréables ; par exemple, des bouffées de chaleurs.
Le nombre et la rapidité du développement des follicules n’étant pas prévisibles, une surveillance médicale s’avère indispensable. Elle comprend, à un rythme régulier, des dosages sanguins hormonaux et des échographies.

Le déclenchement de l’ovulation
Une fois la maturation obtenue, on injecte de l’HCG, pour déclencher l’ovulation. Le déclenchement dépend du nombre et de la taille des follicules et des dosages hormonaux. Attention : il faudra adapter son emploi du temps à la décision du médecin qui programmera le jour et l’heure du déclenchement.
La ponction
La ponction d’ovocytes doit se faire entre 32 et 38 heures après l’injection d’HCG. Elle se fait par voie vaginale ou par cœlioscopie, sous échographie. Par aspiration, à la seringue, chaque follicule est vidé du liquide folliculaire contenant les ovocytes.
Les ovocytes sont examinés dans un laboratoire de biologie de la reproduction qui indique le nombre total d’ovocytes, et surtout repérer ceux qui sont susceptibles d’être mis en fécondation.
Les ovocytes sont examinés dans un laboratoire de biologie de la reproduction qui indique le nombre total d’ovocytes, et surtout repérer ceux qui sont susceptibles d’être mis en fécondation.
Le prélèvement de sperme
Dans le même temps, le jour de la ponction, le conjoint doit se rendre au laboratoire afin de recueillir son sperme. Ce prélèvement a lieu après une abstinence de trois jours environ. Il est possible de prévoir une congélation du sperme.
Si vous êtes dans le cas de fécondation avec donneur, la banque de sperme agréée aura préalablement délivré au laboratoire assurant la fécondation, les paillettes de sperme congelé de donneur. Dans tous les cas, ce sont les spermatozoïdes les plus fécondants qui seront sélectionnés.
Pour ces deux dernières étapes, on comprendra aisément qu’un bilan infectieux doit préalablement être réalisé chez les deux partenaires.
La fécondation
Les ovules arrivés à bonne maturité et les spermatozoïdes »vaillants »sont réunis dans un milieu de culture biologique favorable à leur survie, puis sont conservés dans un incubateur à 37°.
24heures plus tard, lorsque l’ovocyte prend l’aspect d’une cellule contenant deux noyaux, le maternel et le paternel, c’est qu’il y a fécondation. Ce stade s’appelle2 PN pour « deux pronuclei ». Les œufs fécondés sont remis à l’étuve et contrôlés au microscope.
48heures plus tard, si les œufs fécondés ont effectué leur première division cellulaire, ils se développent en embryons.
Pour favoriser leur implantation dans la muqueuse utérine, il est possible de prolonger le développement in vitro des embryons. Ils sont alors placés dans un milieu leur apportant les substances nutritives qui sont indispensable à leur développement. Les embryons peuvent être transplantés entre 5eme et 7eme jour de culture ou congelés pour un transfert ultérieur.
24heures plus tard, lorsque l’ovocyte prend l’aspect d’une cellule contenant deux noyaux, le maternel et le paternel, c’est qu’il y a fécondation. Ce stade s’appelle2 PN pour « deux pronuclei ». Les œufs fécondés sont remis à l’étuve et contrôlés au microscope.
48heures plus tard, si les œufs fécondés ont effectué leur première division cellulaire, ils se développent en embryons.
Pour favoriser leur implantation dans la muqueuse utérine, il est possible de prolonger le développement in vitro des embryons. Ils sont alors placés dans un milieu leur apportant les substances nutritives qui sont indispensable à leur développement. Les embryons peuvent être transplantés entre 5eme et 7eme jour de culture ou congelés pour un transfert ultérieur.
Le transfert
C’est le moment où l’embryon quitte l’éprouvette pour rejoindre le ventre de la mère. C’est un moment précieux, comme si l’on venait déposer une promesse.
Il a lieu, en principe, deux ou trois jours après la ponction. Le ou les œufs sont placés dans un cathéter très fin qui est introduit dans la cavité utérine. Ce geste est rapide, indolore, suivi parfois d’un traitement hormonal. La femme peut tout à fait reprendre son activité dans les jours qui suivent.
Il a lieu, en principe, deux ou trois jours après la ponction. Le ou les œufs sont placés dans un cathéter très fin qui est introduit dans la cavité utérine. Ce geste est rapide, indolore, suivi parfois d’un traitement hormonal. La femme peut tout à fait reprendre son activité dans les jours qui suivent.
La confirmation de grossesse
C’est ce que tout le monde espère. Cette période est chargée d’un mélange d’espoir et d’angoisse. Apres avoir été en contact permanent avec le corps médical, le couple se retrouve seul livré à sa propre attente. Un dosage de l’hormone BHCG, effectué à partir du 12ème jour du transfert indique s’il y a ou pas une grossesse. S’il est positif, il est contrôlé pour confirmer la grossesse.
FIV – ICSI
La fécondation in vitro avec micromanipulation (ou ICSI)
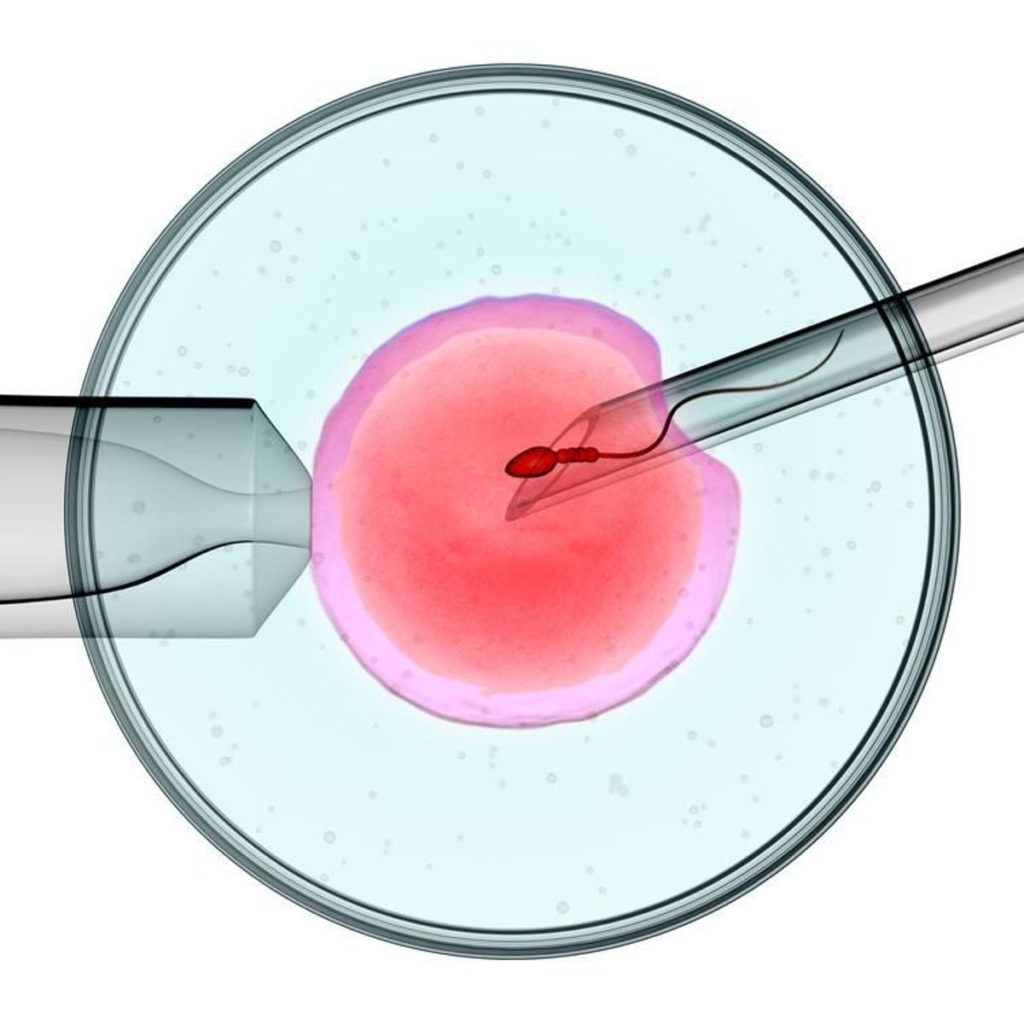
L’ICSI est la méthode la plus récente, mise au point en 1991 par une équipe belge. Elle représente une révolution majeure dans le traitement de la stérilité masculine qui, jusque-là, n’avait d’autres recours que le don de sperme. Elle offre une solution lorsqu’il n’existe qu’un trop petit nombre de spermatozoïdes dans le sperme, voire pas du tout. C’est lorsque l’homme présente une azoospermie, c’est à dire une absence de spermatozoïdes dans l’éjaculât. Ce qui ne signifie pas qu’ils sont inexistants ailleurs. On peut alors les prélever directement dans les canaux génitaux masculins et les testicules.
Concernant le déroulement, après une stimulation des ovaires de la femme, plusieurs ovules sont ponctionnés par voie vaginale, grâce à une aiguille et sous le contrôle d’une échographie .Cette technique ressemble à la FIV mais cette fois, et c’est là où se situe la prouesse, on injecte directement, à l’aide d’une micropipette, le spermatozoïde dans l’ovule. Au bout de 48heures, on place les ovules fécondés dans l’utérus. Le taux de grossesse obtenu est de l’ordre de 20%.
La fécondation intra-tubaire (ou GIFT)
Cette méthode n’est réalisable que si la femme possède une trompe perméable. Dans ce cas, sous cœlioscopie, les spermatozoïdes sont transférés instantanément dans la trompe, au moment de l’ovulation, après stimulation.
Deux méthodes sont déclinées sur ce même principe.
ZIFT : les zygotes, les œufs fécondés in vitro, sont transférés 24heures après dans les trompes.
TET : les embryons obtenus après 24heures de culture sont transférés dans la trompe.
